von: Dr. med. Anja M. Boos
Schwellungen an einem Körperteil können vielfältige Ursachen haben. Auslöser für Beinödeme können zu wenig Bewegung, Venenleiden, Lymphödeme oder krankhafte Fettpolster sein. Auch Erkrankungen innerer Organe, wie Herz- und Nierenleiden, sind mögliche Auslöser.
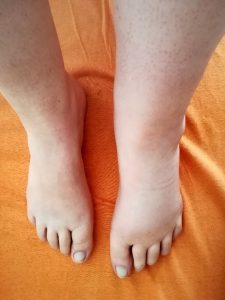
Zunächst muss beobachtet werden, wann genau die Schwellung der Beine/Arme auftritt, wie sich diese verändert, was die Schwellung verschlimmert oder verbessert. Gewisse Hinweise können sich manchmal schon daraus ergeben, wie und wo die Schwellungen sich zeigen, ob an einem beziehungsweise beiden Beinen, wie lange sie anhalten, wie sie beschaffen sind und welche weiteren Krankheitszeichen dazu kommen. Wenn die Beine am Tag dauerhaft oder wiederholt geschwollen sind, die Haut sich verändert beziehungsweise verfärbt, Schmerzen noch hinzukommen oder wenn nur ein Bein oder Arm Schwellungen aufweist (Ungleichheit der Schwellung zwischen rechts und links), kann dies auf ein Lymphödem hinweisen.
Treten Ödeme und Verdickungen nur an einem Bein/Arm, vornehmlich am Fuß, am Knöchel und/oder Unterschenkel auf, stecken häufig Störungen im Venen- oder Lymphsystem dahinter. Bei Lymphödemen schwellen neben Knöcheln und Füßen meist auch die Zehen an. Kann keine Hautfalte mehr von den Zehen abgehoben werden, spricht dies für ein Lymphödem (“Stemmer’sches Zeichen”). Bei Fortschreiten des Lymphödems kann auch das ganze Bein betroffen sein.
Beidseitige Ödeme verweisen vielfach auf Erkrankungen innerer Organe, wie Herz, Leber, Nieren oder Schilddrüse. Kennzeichnend sind symmetrische Schwellungen auch für krankhafte Fettansammlungen (Lipödem).
Auch die Haut und das Fettgewebe verändern sich mit der Dauer des Lymphödems. Die Haut wird ungewöhnlich glatt und prall. Das Fettgewebe kann sich vermehren und verhärten.
Wie verändert sich die Schwellung im Tagesverlauf? Im Frühstadium gehen auch Lymphödeme noch durch Hochlagerung zurück. Im fortgeschrittenen Stadium bleibt die Schwellung bestehen und wird im Tagesverlauf schlimmer. Typisch sind vermehrt, vor allem an den Beinen auftretende Entzündungen aufgrund des eiweißreichen Ödems.
Was ist vor dem Auftreten der Schwellung passiert? Wurde eine Operation oder Bestrahlung durchgeführt? Die Schwellung muss nicht direkt nach der Therapie auftreten, manchmal können auch viele Jahre dazwischenliegen, da gerade eine Bestrahlung Langzeitschäden auch an gesundem Gewebe hervorrufen kann.
Wie hat sich der Körper allgemein verändert? Tritt Fieber oder Unwohlsein auf? Gibt es neben der Schwellung der Arme oder Beine Veränderungen in der Leiste oder Achselhöhle?
Hat eine Verletzung des Armes / Beines stattgefunden oder treten weitere Symptome, wie Rötung und / oder Schmerzen, hinzu? Dies kann schon für eine Folge des Lymphödems, eine Wundrose / Erysipel, sprechen.
Wichtig ist, alle Symptome genau zu beobachten und am besten aufzuschreiben. Alle bisherigen Erkrankungen und medizinischen Eingriffe sollten festgehalten werden.
Nach der Erfassung der Krankengeschichte und der aktuellen Symptome wird der Arzt eine körperliche Untersuchung mit Inspektion und Abtasten der betroffenen Körperteile durchführen. Zum Ausschluss und zur Abgrenzung von anderen Erkrankungsursachen sind gegebenenfalls Laboruntersuchungen und weitere apparative Untersuchungen notwendig.
Eine Ultraschalluntersuchung gehört zur Basis-diagnostik eines Lip- oder Lymphödems. Hierbei kann der Grad der eingelagerten Flüssigkeit bestimmt werden. Es können Durchblutungsstörungen oder auch schon beginnende oder fortgeschrittene Bindegewebsfibrosen dargestellt werden. Gleichzeitig kann auch eine andere Ursache des Ödems, wie beispielsweise eine Erkrankung des Gefäßsystems, ausgeschlossen werden
Die Lymphszintigrafie wird häufig als Goldstandard zur deutlichen Darstellung einer Lymphabflussstörung beschrieben. Hierbei wird das Radionuklid Technetium99 gekoppelt an Albumin (ein Eiweißstoff) ins Gewebe injiziert. Zur Darstellung einer Abflussstörung des Armes, wird als Injektionsort die erste Zwischenfingerfalte gewählt. Zur Darstellung einer Abflussstörung der unteren Extremität, wird das Radionuklid zwischen der ersten und zweiten Zehe injiziert.
Die Lymphszintigrafie ist eine dynamische Darstellung des Lymphabflusses. Deshalb wird der Patient meist gebeten, die betroffene Extremität nach Injektion zu bewegen, damit das Radiopharmakon so schneller abtransportiert werden kann. Bei einem physiologischen, das heißt gesunden Lymphabfluss, zeigt sich ein linearer Abtransport ohne Unterbrechung. Bei einem Lymphödem kann sich das Radiopharmakon diffus im Gewebe verteilen und die Zeit des Transports der Lymphflüssigkeit bis zum Lymphknoten ist verlängert.
Durch die Einzelphotonen-Emissionscomputertomografie kann die funktionelle Bildgebung der Szintigrafie mit der morphologisch besseren Darstellung der Computertomografie verbunden werden. Somit können funktionelle Auffälligkeiten besser mit anatomischen Strukturen abgeglichen werden.
Die MRT-Lymphografie ist zur dreidimensionalen Darstellung der Lymphgefäße und möglicher Lymphabflussstörungen geeignet. Hierbei können sowohl Veränderungen der Haut und des Unterhautfettgewebes sowie eine beginnende Bindegewebsfibrose dargestellt werden. Besonders die Unterscheidung zwischen Fettgewebe und aufgestauter Lymphe ist durch eine MRT-Untersuchung möglich. Dabei kann die Untersuchung ohne oder mit Kontrastmittel durchgeführt werden.
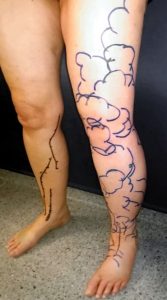
Die Fluoreszenzlymphografie mittels Indocyaningrün ist ein modernes Verfahren zur Darstellung von Lymphabflussstörungen. Hierzu wird der Farbstoff Indocyaningrün (ICG) beispielsweise im Bereich der ersten Hautfalte zwischen zwei Fingern beziehungsweise Zehen (Interdigitalfalte) injiziert. Die Messung erfolgt durch eine Laserkamera im Nahinfrarotbereich. Die Fluoreszenzlymphografie kann zu diagnostischen Zwecken verwendet werden, um das Fortschreiten der Erkrankung besser darzustellen und einzuteilen. Es können verschiedene bildmorphologische Stadien beschrieben werden, welche einen Zusammenhang zwischen der ICG-Lymphografie und einer zunehmenden Fibrose und Abnahme der Lymphtransportkapazität aufzeigen. In den Anfangsstadien eines Lymphödems zeigt sich in der ICG-Lymphografie ein lineares Verteilungsmuster, welches für eine normale Funktion der oberflächlichen Lymphgefäße spricht. Bei zunehmender Fibrose zeigt sich in der ICG-Lymphografie häufiger ein abnormales Rückflussmuster der Lymphe als Lymphabflussstörung.